局灶性缺血模型/线栓法引起的大脑中动脉栓塞(Middle Cerebral Artery Occlusion,MCAO)由于大(小)鼠脑血管解剖结构与人类相似,大脑中动脉也是临床缺血性卒中的高发部位,同时,采用线栓法也便于观察缺血和再灌注、永jiu(持续)和短暂性损伤等多种状态,在评价药物量效关系和确认治*时间窗等方面有一定优势,因此,MCAO是目前*广为接受一种药效模型。神经元尼氏体与细胞核呈蓝紫色,背景呈浅蓝色。结果显示:假手术组海马 CA1 区神经元排列规整,神经元胞体及树突内尼氏体丰富;实验组神经元排列紊乱,并伴有细胞水肿和坏死发生,尼氏体染色较浅,模糊不清;阳性*组神经元尼氏体排列较为规整,偶见神经细胞水肿,和溶解。动物疾病模型的标准化和规范化非常重要,因为这可以确保研究结果的可重复性和可比性.南京大小鼠脑梗MCAO模型周期短

SD大鼠MCAO模型作为世界上*通用的模型之一,在其制作时为了达成较高的成功率也需要不断的探索和努力,我们再次总结了难点和问题点,希望这篇文章可以为大家制备模型提供参考。 (1)麻醉时间,麻醉程度适中,过浅影响操作,过深导致死亡。 (2)血管分离,在分离右侧CCA、ECA、ICA时,要注意迷走神经的保护, 减少对迷走神经的损伤, 尽量避免对迷走神经的直接牵拉。 (3)术中状态监护,例如发现呼吸异常,用镊子将大鼠舌头牵拉至嘴角一侧,防止舌头根部堵塞呼吸道出现窒息情况。 (4)手术视野,可以制备金属勾,用橡皮筋缠绕连结金属钩固定在固定板上,从而使手术切口左右上下拉开,扩大手术视野。南京国内脑梗MCAO模型行为学检测线栓法是*常用的脑局部缺血再灌注损伤模型制备方法,此方法不需要开颅且不需要呼吸机。

缺血性卒中的病理生理及药物治*缺血性卒中主要诱发神经血管单元(NVU)一系列的缺血级联反应(包括兴奋性氨基酸毒性,氧(氮)化应激和缺血后炎症等),从而造成神经细胞受损甚至部分死亡细胞凋亡,*终诱发大脑功能的异常。NVU是由神经元,神经胶质细胞,血管细胞(内皮细胞、周细胞、平滑肌细胞)以及基底膜共同构成,这些细胞相互作用,共同调节营养物质在细胞间质间的流动和脑血流,维持和修复髓鞘,清*代谢产物,从而实现和维持大脑的正常功能。在缺血发生时,NVU的各部分细胞发生不同程度的损伤,诱发神经元细胞的生理生化异常。部分凋亡细胞会进展为梗死灶,而梗死灶周围受损的神经细胞虽然出现了生理生化异常和功能障碍,但尚未死亡,及时低灌注可能可以改善其损伤状况使之恢复正常。这部分及时抢救仍然可以改善其功能的神经细胞一般被称为“缺血半暗带”。
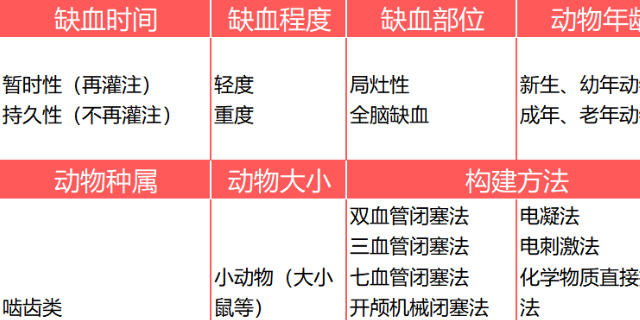
实验研究的前提是选择合适的实验动物模型:大脑缺血再灌注MCAO疾病模型,创造了一个高度复制人类临床脑血管疾病的动物模型,包括了临床病人的疾病特征,这对于临床研究脑缺血的发病机制和药物筛选非常重要。狒狒和食蟹猕猴的颅神经中枢与人类非常相似,但它们价格昂贵且难以饲养。犬大脑的血管床与人类的明显不同,它有一个广*的颈内动脉和颈外动脉的吻合网络。在兔子中,大脑皮层发育不全,无法提供稳定的病理模型。目前,大鼠是*常用的实验研究动物,因为其饲养成本低,繁殖快。因此,大鼠是目前研究心血管疾病*常用的实验动物之一。在大鼠中建立的大脑缺血再灌注实验动物模型是比较好再现的,因为大鼠的繁殖特点与人类相似,CT中脑组织的病理变化与医院中观察到的临床病人非常相似。将实验外包可以节省了大量时间,构建脑梗MCAO模型,来艾菱菲生物定制模型。
TTC染色如何测定脑梗MCAO面积-TTC(2,3,5—氯化三苯基四氮唑)是呼吸链中吡啶—核苷结构酶系统的质子受体,与正常组织中的脱氢酶反应而呈红色,而缺血组织内脱氢酶活性下降,不能反应,故不会产生变化呈苍白。将模型动物大鼠安乐死,解剖取材完整的脑组织,在-20℃速冻20min,便于切片。切片切成6片,每隔2mm切一片。将切片至于2%TTC磷酸缓冲液(PH 7.4)溶液中,用锡箔纸盖住培养皿,放入37℃温箱30min,15min后翻动脑切片,使其均匀接触到染液。行为学检测是评估脑梗MCAO模型动物行为变化的一种方法。南京本地脑梗MCAO模型价目表
这种模型有助于研究脑梗的发病机制,并寻找新的治*策略。南京大小鼠脑梗MCAO模型周期短
脑梗MCAO模型成功后,水迷宫在Morris水迷宫获得性训练、探查训练和对位训练中,各组间大鼠游泳潜伏期、游泳距离和游泳速度指标均无显*差异。对位探查训练中,与假手术组相比,模型组大鼠平台所在象限时间百分比、平台所在象限时间和进入平台所在象限次数均显*减小(P<0.05,P<0.01); 旷场试验旷场实验结果显示:与假手术组相比,模型组大鼠穿越格子数显*增加(P<0.05);与模型组相比,阳性*组大鼠穿越格子数显*减少(P<0.01)。各组大鼠后肢站立次数和中*格停留时间均无显*差异。南京大小鼠脑梗MCAO模型周期短